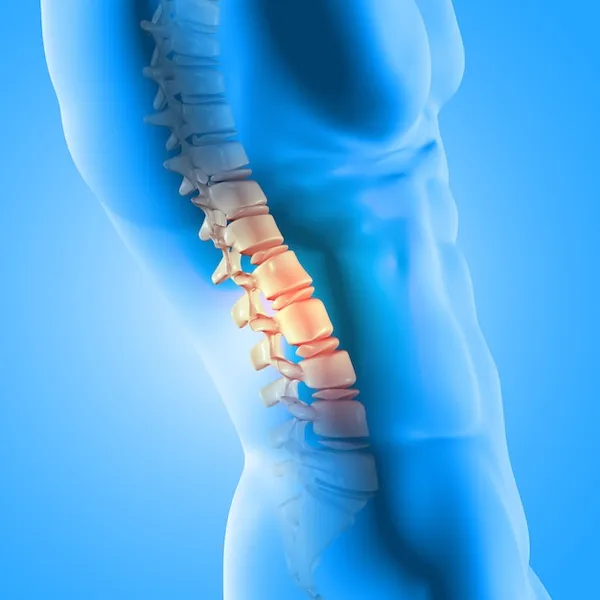
Una hernia de columna, también conocida como hernia discal, ocurre cuando el núcleo pulposo, el material gelatinoso dentro de un disco intervertebral, se rompe a través de una parte debilitada del disco. Esto puede provocar dolor, debilidad y entumecimiento al afectar los nervios cercanos. Generalmente, la área más común afectada por esta condición es la columna lumbar, seguida por la cervical. El tratamiento varía según la severidad de los síntomas y puede incluir desde medidas conservadoras como fisioterapia y medicación hasta intervenciones quirúrgicas. El manejo temprano y efectivo es crucial para evitar complicaciones a largo plazo.
Síntomas de la hernia de columna
La hernia de columna es una condición que puede afectar significativamente la calidad de vida de una persona. Esta enfermedad se produce cuando uno de los discos intervertebrales, que actúan como amortiguadores entre las vértebras, se desplaza y presiona los nervios cercanos. Los síntomas pueden variar dependiendo de la ubicación y la severidad de la hernia.
Algunos de los signos más característicos incluyen dolor, entumecimiento y debilidad en áreas específicas del cuerpo. Es crucial identificar y tratar esta condición a tiempo para evitar complicaciones graves.
Dolor y localización
Uno de los síntomas más evidentes de una hernia de columna es el dolor intenso en la zona afectada. La localización del dolor puede variar dependiendo de la región de la columna donde se encuentra la hernia. Por ejemplo, una hernia en la región lumbar puede causar dolor en la parte baja de la espalda, mientras que una hernia cervical puede provocar dolor en el cuello.
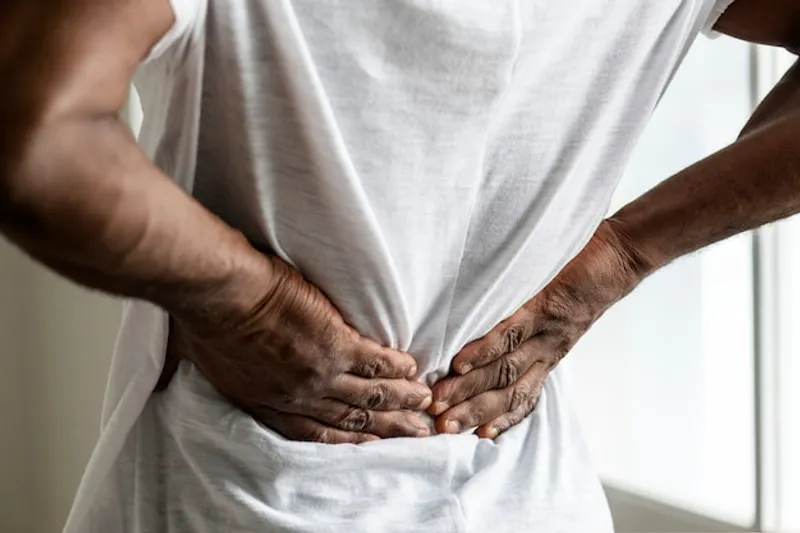
El dolor puede irradiarse a otras partes del cuerpo. En una hernia lumbar, es común que el dolor se extienda hacia las piernas, un fenómeno conocido como ciática. En el caso de una hernia cervical, el dolor puede propagarse a los brazos y las manos. A menudo, el dolor empeora con ciertos movimientos o posturas. Por ejemplo, inclinarse hacia adelante o levantar objetos pesados puede intensificar los síntomas. Permanecer sentado durante largos períodos también puede exacerbar el dolor en algunos pacientes.
Otros síntomas comunes
Aparte del dolor, una hernia de columna puede provocar otros síntomas. Entre los más comunes se encuentran el entumecimiento y la debilidad en las extremidades afectadas. Esta pérdida de sensibilidad y fuerza muscular se debe a la compresión de los nervios por el disco herniado.
Es posible que los pacientes experimenten también hormigueo o sensaciones de «alfileres y agujas» en las áreas inervadas por los nervios comprimidos. Estos síntomas pueden ser intermitentes o persistentes, dependiendo de la gravedad de la hernia.
- Pérdida de reflejos en las extremidades.
- Incapacidad para realizar movimientos básicos.
- Problemas de coordinación y equilibrio.
En casos graves, una hernia de columna puede conducir a complicaciones como la sindrome de cauda equina, una condición de emergencia que requiere atención médica inmediata. Esta síndrome puede causar pérdida de control de la vejiga y los intestinos, así como parálisis parcial o completa en las extremidades inferiores.
Conocer y entender estos síntomas es crucial para un diagnóstico y tratamiento oportunos. Si usted presenta alguno de estos signos, es recomendable consultar a un profesional de la salud. La intervención temprana puede mejorar significativamente el pronóstico.
Para mayor información sobre otros temas de salud, le invitamos a leer nuestros artículos relacionados.
Causas de la hernia de columna
Las hernias de columna, también conocidas como hernias discales, se producen cuando el material interno del disco intervertebral se desplaza hacia el exterior, lo cual puede ejercer presión sobre los nervios. Este desplazamiento puede generar dolor, inmovilidad y otros síntomas neurológicos. Las causas de las hernias de columna pueden ser variadas y a menudo se deben a una combinación de factores genéticos, degenerativos y ambientales.
Comprender las causas subyacentes de las hernias de columna es esencial para la prevención y el tratamiento adecuado. Examinaremos aquí algunos de los factores más influyentes que pueden aumentar el riesgo de desarrollar esta condición.
Factores de riesgo
Los factores de riesgo para desarrollar una hernia de columna abarcan desde hábitos de vida hasta condiciones físicas preexistentes. Reconocer estos factores puede ayudar en la prevención y manejo de la enfermedad.
Entre los principales factores de riesgo se encuentran:
- Edad: La degeneración del disco es una parte natural del envejecimiento, y por lo tanto, las personas mayores están en mayor riesgo.
- Ocupación: Trabajos que requieren levantar objetos pesados, movimientos repetitivos o posturas incómodas pueden incrementar el riesgo.
- Obesidad: El exceso de peso pone mayor presión sobre los discos intervertebrales, causando desgaste a lo largo del tiempo.
- Sedentarismo: La falta de actividad física debilita los músculos que sostienen la columna, aumentando el riesgo de hernias discales.
- Fumar: El tabaquismo reduce el flujo sanguíneo hacia los discos, acelerando su degeneración.
Causas genéticas y degenerativas
Las causas genéticas y degenerativas juegan un papel importante en la formación de hernias de columna. La predisposición genética puede aumentar la susceptibilidad de una persona a la degeneración del disco intervertebral desde una edad temprana.
Entre los factores hereditarios más notables se incluyen:
- Mutaciones genéticas: Algunos estudios han señalado que mutaciones específicas pueden estar asociadas con debilidad en los discos intervertebrales.
- Historial familiar: Si los miembros de la familia han sufrido de hernias discales, es más probable que otros miembros también desarrollen la condición.
En cuanto a las causas degenerativas, estas se relacionan principalmente con el desgaste progresivo de los discos intervertebrales. La degeneración del disco es un proceso natural del envejecimiento que puede verse acelerado por ciertos factores, como el estilo de vida y la actividad física.
En resumen, tanto los factores de riesgo como las causas genéticas y degenerativas están estrechamente ligados al desarrollo de hernias de columna. Tener un conocimiento claro y completo sobre estas causas puede ser de gran ayuda para adoptar medidas preventivas eficaces y buscar tratamientos adecuados.
Si te interesa profundizar en este tema o explorar otros relacionados con la salud de la columna vertebral, te invitamos a leer nuestros otros artículos para una comprensión más amplia y detallada.
Diagnóstico de la hernia de columna
El diagnóstico de la hernia de columna es esencial para determinar el tratamiento adecuado y prevenir complicaciones a largo plazo. Una hernia de disco puede causar dolor intenso y limitar la movilidad, por lo que es fundamental una evaluación clínica detallada y el uso de herramientas diagnósticas adecuadas. En este contexto, los profesionales de la salud siguen un protocolo sistemático para identificar y confirmar la presencia de una hernia de columna. El proceso de diagnóstico implica una combinación de evaluación clínica y pruebas de imagen. La evaluación clínica incluye la revisión del historial médico del paciente, así como un examen físico. Las pruebas de imagen ayudan a visualizar las estructuras internas de la columna y confirmar el diagnóstico.
Cómo se realiza el diagnóstico
El diagnóstico inicial de una hernia de columna comienza con una consulta médica detallada. El médico recopila información sobre los síntomas del paciente, como el dolor, la debilidad muscular y la pérdida de sensibilidad. Además, recoge datos sobre el historial médico y cualquier factor de riesgo asociado, como lesiones previas o actividades que puedan haber contribuido al problema.
Durante el examen físico, el médico realiza varias maniobras para evaluar la función neurológica y la integridad de la columna vertebral. Estas maniobras suelen incluir la inspección de la postura, la palpación de la columna y la realización de pruebas de fuerza y sensibilidad. Las pruebas neurológicas ayudan a identificar la presencia de daños en los nervios y a determinar la localización precisa de la hernia.
Una parte crucial del diagnóstico incluye la realización de pruebas ortopédicas específicas, como la prueba de elevación de la pierna recta, que puede ayudar a identificar la irritación del nervio ciático asociada con una hernia de disco lumbar. Estos hallazgos clínicos proporcionan una base sólida para proceder con estudios de imagen complementarios.
Pruebas y estudios recomendados
Para confirmar el diagnóstico de una hernia de columna, los médicos suelen recurrir a varias pruebas de imagen. La resonancia magnética (RM) es la herramienta más utilizada, ya que proporciona una visión detallada de los tejidos blandos y puede identificar con precisión la localización y el tamaño de la hernia de disco. La RM también puede mostrar signos de compresión nerviosa y otros cambios degenerativos en la columna.
Otra prueba comúnmente empleada es la tomografía computarizada (TC). Aunque no es tan detallada como la RM en cuanto a tejidos blandos, la TC es útil para evaluar la estructura ósea y detectar cualquier anomalía o fractura en la columna. Esta prueba puede ser especialmente útil en pacientes que no pueden someterse a una RM por alguna contraindicación.
En algunos casos, se puede recomendar una mielografía junto con la TC. Esta técnica utiliza un medio de contraste inyectado en el espacio subaracnoideo para resaltar el canal espinal y los nervios. Es útil para evaluar la compresión nerviosa y las estructuras espinales en mayor detalle.
En ocasiones, se puede realizar una electromiografía (EMG) y estudios de conducción nerviosa para evaluar la función de los nervios y los músculos. Estos estudios pueden proporcionar información adicional sobre la gravedad de la compresión nerviosa y ayudar a diferenciar entre múltiples posibles causas de los síntomas neurológicos.
Entender el proceso y las herramientas necesarias para el diagnóstico de la hernia de columna es crucial para recibir el tratamiento más adecuado. Te invitamos a seguir leyendo otros artículos sobre salud y medicina para mantenerte informado y cuidar de tu bienestar.
Tratamientos no quirúrgicos
Los tratamientos no quirúrgicos son enfoques terapéuticos diseñados para manejar y aliviar los síntomas de diversas enfermedades sin la necesidad de procedimientos invasivos. Estos métodos son especialmente valiosos para pacientes que no son candidatos ideales para la cirugía o que prefieren explorar opciones menos invasivas primero. Los enfoques no quirúrgicos abarcan desde terapias físicas y farmacológicas hasta técnicas avanzadas de intervención mínimamente invasiva.
Existen numerosas condiciones médicas que pueden beneficiarse de los tratamientos no quirúrgicos, incluyendo enfermedades crónicas como la artritis, problemas de espalda, y ciertos trastornos neurológicos. Estos tratamientos suelen enfocarse en el control del dolor, la mejora de la movilidad y la calidad de vida del paciente. Es crucial que los pacientes trabajen en estrecha colaboración con sus médicos para determinar el mejor plan de tratamiento personalizado.
Adoptar un enfoque no quirúrgico puede ofrecer varios beneficios, como una menor cantidad de efectos secundarios, una recuperación más rápida y menor riesgo de complicaciones. No obstante, es esencial considerar las especificidades de cada caso individual y, en algunos casos, los tratamientos no quirúrgicos pueden ser un complemento a futuros procedimientos quirúrgicos si estos resultan ser necesarios.
Opciones de tratamiento conservador
El tratamiento conservador se enfoca en medidas no invasivas para gestionar y tratar diversas condiciones. Estas opciones incluyen la fisioterapia, el manejo del dolor con medicamentos, y los cambios en el estilo de vida. La fisioterapia, por ejemplo, puede ser crucial para mejorar la fuerza muscular y la flexibilidad, ayudando a los pacientes a recuperar o mantener la función física sin tener que recurrir a la cirugía.
El uso de medicamentos es otra opción comúnmente recomendada en el enfoque conservador. Los analgésicos, antiinflamatorios y relajantes musculares pueden proporcionar alivio del dolor y reducir la inflamación. En casos de dolor crónico, algunos médicos pueden recomendar terapias más avanzadas, como las inyecciones de corticoesteroides o la terapia neural. Estas intervenciones pueden ser especialmente útiles para condiciones como la artritis y las lesiones deportivas.
Además de la fisioterapia y los medicamentos, los cambios en el estilo de vida también juegan un papel vital en el tratamiento conservador. La pérdida de peso, el ejercicio regular y una dieta equilibrada pueden tener un impacto significativo en la disminución de los síntomas y la prevención de futuras complicaciones. Las técnicas de manejo del estrés, como el yoga y la meditación, también pueden ser beneficiosas, ya que el estrés puede exacerbar muchas condiciones médicas.
Finalmente, es crucial que los pacientes mantengan una comunicación abierta con sus médicos para monitorear la efectividad de cualquier tratamiento conservador. Evaluaciones regulares y ajustes en el plan de tratamiento pueden ser necesarios para asegurar que el paciente esté recibiendo el mejor cuidado posible. Los tratamientos conservadores pueden ser una opción excelente para muchas personas, proporcionando alivio significativo y mejorando la calidad de vida sin los riesgos asociados a la cirugía.
Si te ha interesado este artículo sobre tratamientos no quirúrgicos, te invitamos a explorar otros artículos que pueden ofrecerte información valiosa sobre distintas estrategias de manejo de la salud y bienestar.
Tratamientos quirúrgicos
Los tratamientos quirúrgicos son una opción viable para una variedad de condiciones médicas, ofreciendo soluciones que otras intervenciones no pueden proporcionar. La cirugía puede ser necesaria cuando otros tratamientos menos invasivos no han sido efectivos. Este artículo examina varias dimensiones de los tratamientos quirúrgicos.
En general, los tratamientos quirúrgicos pueden ser clasificados en función de la urgencia, tipo de procedimiento y la tecnología utilizada. En muchos casos, la cirugía puede ser la única opción para corregir problemas graves, mejorar la calidad de vida y, en algunos casos, salvar vidas. A continuación, analizamos las indicaciones para la cirugía, los tipos de cirugías disponibles y la recuperación post-quirúrgica.
Indicaciones para la cirugía
Las indicaciones para someterse a un tratamiento quirúrgico pueden variar ampliamente dependiendo de la enfermedad o condición médica a tratar. Generalmente, los médicos consideran la cirugía cuando:
- Los tratamientos conservadores o menos invasivos no han dado resultados satisfactorios.
- La condición del paciente se ha deteriorado de manera significativa.
- Existe un riesgo inminente para la vida o las funciones vitales del paciente.
Por ejemplo, en pacientes con cáncer, la cirugía puede ser necesaria para extirpar tumores, mientras que en condiciones ortopédicas, puede ser esencial para reparar fracturas graves. Las decisiones se toman con base en una evaluación exhaustiva del riesgo-beneficio, aplicando criterios médicos establecidos.
Además, la cirugía también puede ser indicada en casos donde se busca mejorar la calidad de vida. Esto incluye operaciones bariátricas para la obesidad mórbida, cirugías reconstructivas después de accidentes o intervenciones estéticas. Importante destacar que cada caso es único y requiere una evaluación personalizada.
Tipos de cirugías disponibles
Existen múltiples tipos de cirugías, que pueden clasificarse en función de diversos criterios, como la técnica empleada y el objetivo del procedimiento. Entre las más comunes se encuentran:
- Cirugía abierta: Este tipo involucra una incisión grande para permitir al cirujano acceso directo al área afectada.
- Cirugía mínimamente invasiva: Utiliza pequeñas incisiones y tecnología avanzada, como laparoscopia y robótica, para realizar el procedimiento.
- Cirugía láser: Emplea láser para cortar tejidos o eliminar ciertas condiciones, reduciendo el tiempo de recuperación y las complicaciones.
Otro enfoque es la cirugía de emergencia versus cirugía electiva. La primera se realiza con urgencia para tratar condiciones que amenazan la vida, como apendicitis aguda o trauma severo. La segunda se planifica con anterioridad y se programa para tratar condiciones no urgentes, como hernias o cirugías estéticas.
Una tendencia emergente es el uso de la cirugía robótica, que permite una precisión extrema y reduce las complicaciones postoperatorias. Este avance tecnológico es especialmente útil en procedimientos complejos como cirugías cardíacas y neurocirugías.
Recuperación post-quirúrgica
La recuperación post-quirúrgica es una fase crucial que puede influir significativamente en el éxito del procedimiento y la calidad de vida del paciente. Este periodo varía en duración y complejidad según el tipo de cirugía y la condición general del paciente.
En esta fase, es fundamental seguir las indicaciones médicas al pie de la letra para evitar complicaciones. Esto puede incluir:
- Tomar medicamentos prescritos para el dolor y prevenir infecciones.
- Realizar ejercicios de rehabilitación bajo supervisión profesional.
- Adoptar una dieta adecuada que facilite la recuperación.
En algunos casos, la recuperación puede implicar terapia física y apoyo emocional, especialmente si se trata de cirugías mayores que afecten áreas clave del cuerpo como el corazón, el cerebro o las articulaciones.
La monitorización regular por parte del equipo médico es crucial para detectar y tratar posibles complicaciones a tiempo. Seguimientos periódicos y revisiones permiten ajustar el plan de recuperación según sea necesario.
Para obtener más información sobre otras opciones de tratamiento y cuidados médicos, te invitamos a leer nuestros otros artículos y mantenerte informado sobre las últimas novedades en el campo de la medicina.
Preguntas frecuentes sobre la hernia de columna
La hernia de columna puede ser una condición dolorosa y debilitante que afecta a muchas personas. A continuación, se responden algunas de las preguntas más comunes para ayudar a entender mejor esta afección y cómo manejarla.
¿Qué es exactamente una hernia de columna?
Una hernia de columna, conocida también como hernia discal o discopatía, ocurre cuando el disco intervertebral, que actúa como amortiguador entre las vértebras, se daña o degenera. Esto puede causar que el material del núcleo del disco se protruya o se hernie, afectando a los nervios cercanos y causando dolor y otros síntomas neurológicos.
¿Cuáles son los síntomas más comunes de una hernia de columna?
Los síntomas de una hernia de columna varían dependiendo de la ubicación y severidad de la hernia, pero generalmente incluyen dolor localizado, entumecimiento, debilidad, o dolor irradiado a las extremidades. En casos graves, puede causar dificultades motoras y afectar la función de los órganos internos, dependiendo de los nervios afectados.
¿Cuáles son las opciones de tratamiento para una hernia de columna?
El tratamiento puede variar desde manejos conservadores como medicación antiinflamatoria, fisioterapia y descanso, hasta intervenciones más invasivas como inyecciones de corticoides o cirugía, dependiendo de la severidad. La elección del tratamiento deberá considerar varios factores, incluyendo la intensidad del dolor, la funcionalidad del paciente y su respuesta a tratamientos previos.